Pmrksaan Fsk Ibu Hmil
Prsiapan alt : Baki n Alas, timbngan brt bdan n tinggi bdn, tensimeter 1 buah, termometer 1 bh, jam 1 bh, stestoskop 1bh, sentr kcl 1 bh, stetoskop lanec/dopler, meteran, bengkok, srng tngn 2 psng, refleks hammer, prlak n als, kom brisi kps sublimat, set pngmbln secret vagina, set pmrksan Hb, set pmrksaan protein urine, set pmrksaan glukosa urine, formt pngkjian.
Cra Krja :
1. Anamnesia ibu ssuai frmt pngjian.
2. Tmbng brt bdn n tnggi bdn.
3. Prsiapkan ibu u/ tdr diats tmpt tdr.
4. Cci tngan.
5. Ukur TTV (tknan drh, nadi, shu, prnfsn)
6. Prksa rmbut (kbrshn,wrna,pnybrn prtmbn rmbt,mdh rntok/tdk)
7. Prksa lher n kpla :
- Inspksi wjh=adkh cloasma gravidarum,pucat.
- Priksa mta=konjungtiva=merh muda/pct, sclera=ikterik/tdk.
- Hidung=adkh pngluaran sclera brlbh yg mengganggu prnfsn, tnda rdang, polop dll.
- Mulut=prksa mukosa bibir(lmbab,kring,pch2),gusi=mdh brdrh,stomatis, lidah=brsh/kotor, tonsil=trdpt tnda rdng/tdk.
- Tlnga=prksa kbrshn n gangguan pndngrn.
- lher=adkh pmbsrn klnjr thyroid.
8. Pmrksaan Dada
-kji jntng n pru.
- Inspksi payudra=wrna klt pyudra,kesimetrisan,pmbsrn,plbrn areola, puting su2=mnjol/dtar/tenggelam.
- Palpasi pyudra= raba keliing pyudra adkh benjolan, jk ad bnjolan ukur diameter,mdh tdk digrkn,ad rsa nyri atw tdk, tkn aerola mamae=colostrums(+/-).
9. Pmrksaan Abdomen
- Inspksi=kji=pmbsrn uterus(memnjng/mlintng/oblik), pigmentasi kulit=linea nigra,striae.
- Palpasi:
*Leopold 1= mngthui tinggi fndus uteri n bgn janin yg trdpt pd fndus uteri.
*L 2 = untk mngthui bgn janin yg trdpt pd ke2 si2 prt ibu.
*L 3 = untk mngthui bgn janin yg trdpt pd bgn trndh / prut bgn bwh ibu.
*L 4 = Untk mngthui sbrp jauh bgn trndh janin msk pintu ats pngul.
- Askultasi=bg area abdomen mnjd 4 kuadran. dngrkn dnyut jntung janin pd area puctum maksimum. Dnyut jantung janin (DJJ) normal = 120-140x/menit.
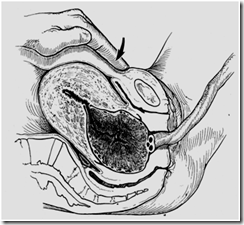
10. Pmrksaan Genetalia
- Ubh posi2 klie mnjd litotomi, psng als bokong,dktkn bengkok,pkai srng tngn,brshkn genetalia, kaji vulva=kbrshn, edema,condiloma,nyri tkn.
Klnjr bartolini=pmbngkakan,nyri tkan,pngluaran cairan. Vagina=varises(+/-),kji pngluaran scret=jumlah,wrna,bau,kluhan gatal.
- Jika diprlukan ambil cairan servick untk pmrksaan pnykt menular seksual.
11. Pmrksaan Ekstremitas=kji adnya edema,varises,refleks patela.
12.Lnjtkn pmrksaan Hb,protein urine jk diprlkn pmrksaan pnjang.
13. cuci tngn, informsi hsil pmrksaan n lakukan intervensi kp.
14.Lkukan pendokumentasian.
PEMERIKSAAN FISIK IBU POST PARTUM
Persiapan Alt : Baki n alas,transmiter 1bh,termometer 1bh,jam 1bh,stestokop 1bh,snter kcl,srung tng 2bh,prlak n als,slimut mndi,bengkok,pinset,pispot,botol berisi cairan PK,kom brisi kapas sublimate,kom brisi betadin+kasa,pemblut+set pakaian ibu,format pengkajian.
Cara Krja :
1. Anamnesis kluhan yd drskn ibu.
2. Cci tngn.
3. Ukur TTV(tknan drh,wrna,pnybrn prtmbhn rmbt,mdh rntok/tdk).
5. Pmrksaan kpl n lher :
- Inspksi wjh=pct/tdk.
- Prksa mta=konjungtiva=mrh muda/puct, sclera=ikterik/tdk, tnda rdang, polip,dll.
- Mulut=prksa mukosa bibir(lmbb/krng/pch2),gusi=mdh brdrh,stomatitis,lidah=brsh/ktor,tonsil=trdpt tnda rdang/tdk.
- Tlinga=prksa kbrshn n gangguan pndngrn.
- Leher=adakah pmbsrn klnjr thyroid.
6. Pmrksaan dada
- kji jntung n pru
- Inspksi pyudra=wrna klit pyudra,ksimtrisan,pmbsrn,plbrn areola,puting susu=mnjol/dtar/tngglm.
- Palpasi payudara=rba byu dra keliling adakah pmbndungn asi,tkn aerola mammae=colostrum(+/-)/ASI (+/-).
7. Pmrksaan abdomen
- Ispksi=kji=pmbsrn uterus/blass.
- Palpasi=tinggi fndus uteri.
- Askultasi=bsing usus.
8. Pmrksaan Genetalia n ginjal.
- Ubh posisi klien mnjdi posisi litotomi,psng als bokong,dktkan bngkok,pkai srung tngn,brshkn genetalia. Kji vulva;kbrshn,edema,hematom,integritas kulit,nyri tkan(+/-).
- Perineum=utuh/episiotomi,rupture.
Tnda REEDA
Red;kmrhan ya/tdk.
Edema=bngkak ya/tdk
Echimosis=ya/tdk
Discharge=pngluaran=serum/pus/darah/tdk ada.
Aproximate;bk/tdk
- Pngluaran prevaginam=loki(jmlh,jnis/wrna,konsistensi,bau)
- Kaji BAB/BAK
- Maslh khusus=pnykit mnular seksual.
9. Pmrksaan Ekstrimitas=kji adanya edema,varises,tnda homan's.
10. Lakukan pmrksaan pnujng jk diprlukan(pmrksaan Hb,biakan bktri,dll)
11. Cci tngn,informasikan hsil pmrksaan n lakukan intrvensi kprwtn.
12. Lkukan pendokumentasian.
MEMELIHARA KBRSHN VULVA N PERINEUM
Dlkukn pd wnta nifs n tdk dpt mlkukn ndri.
Tjuan=u/ mcgh trjdny infksi pd luka n vulva vagina.
Prsiapan Alt : kps sublimt dlm kom,pinst/srng tgn,btol cbok brsi lrutn PK,bngkok,slimut mndi,pispot,betadin,softek n clna dlm,prlk n alas.
Cra krja :
1. Klien dbrthu.
2, Siapk alt n lingkngn klien.
3. Psng slimt mndi.
4. Pkain bwh dikeatskn/dbuka.
5. Als bkong n pispot dipsng.
6. Pkai srung tngn/densifektan diblutkn pd tlnjuk n ibu jri tngn kri.Bka vulva dng tngn kri,tngn knan mnyrm vulva dng lrutn PK.
7. Tngn knan pkai srung tngn/dng pinst vulva dbrshkn dr ats kbwh, kps ktor dibuang dlm bngkok n lkukan smpai brsh.
8. Sirm luka pirenium dng lrutn betadin n angkt pispot,
9. Psng softk n krngkn daerh bkong, kmdian pkai clna dlm.
10. Lpskn als bkong,gnti slimut mndi n rpihkn klien.
Prhtikn :
1. Jga prvsi klien.
2. Prhtkn keadaan luka n prdrhn yg klwr dr vgina.
PERAWATAN BAYI BARU LAHIR
Tjuan : Mengidentifikasi keadaan byi,prwtn n resusitasi.
Penatalaksanaan :
A. Mcgh plpasan pnas brlbh :
1. Mngringkn tbh byi dng kain n hnduk yg hngt.
2. Mnggnti hnduk n slimut yg bsh.
3. Letakkan byi dlm lingkungan hngt/dlm plukan ibu.
B. Bbskn Jln Nfas
1. Ekstensikan kpla n lher dng mnggnjl bhu mnggunkn liptn kain.
2. Bla prlu, hisap lndir/cairn pd mulut n hidung byi, shngga jln nfs brsh dr cairn ktubn, mekonium n bhn lainnya.
C. Jka prnfsn blm adekuat dpt dibrkn rangsng taktil pd byi dngn cra :
1. Menepuk/mnyntil tlpak kki.
2. Menggosok punggung byi.
Tindkn yg tdk dianjrkn:
1. Mnpuk bkong = mnybbkn trauma n melukai.
2. Mnkn rongga dada = Fraktur iga.
3. Mnkn Pha keperut = Ruptur hti, limpa n prdrhn.
4. Mendilatasi spingter ani = Robk n ruptur spingter ani.
5. Kompres pnas/dingin = Hipotermia,luka bkr.
6. Meniup oksigen/udra dingin kemuka byi = Hipotermia.
D. Jika byi tdk brnfs (DJB 80-100x/m) brkn nfs bntuan 5x (kec.20x/menit). Evaluasi nilai APGAR, rujuk jika <7.
E. Jka byi tdk brnfs n DJB <80x/m
Brkn nfs 1x, prksa grk nfs dada, jka tdk ad grak nfs mulai resusitasi lkukn 3 siklus (5x kompresi jntung,nfs 1x), prksa kmbli dnyt jntng byi. Lnjtkn resusitasi u/ 15-30 mnit hngga DJB >80.
Jika DJB > 80x/m, tdk brnfs brkn nfs 5x, ulangi hngga byi brnfs.
F. Identifikasi
Psng tnda pd ibu n byi sprti glang brtuliskn nma, tgl n jam lhir, wrna bru ank lki2, wrna pink ank prmpuan, identifikasi lbh tliti keadaadn byi agar tdk trtukar dngn byi lain sblm mninggalkan kmar brslin.
G. Prwtn tali pusat
Prhtkn ikatan tli pust adkh prdrhn, brshkn dng ksa alkohol byr trbuka n kring.
H. Prwtn mta
U/ mcgh infksi mta byi kmskn gonokokus saat mlalui jln lhir. Dbri tetes obt mta sprti nitras argenti 2%.
I. Defekasi n Miksi
Prhtkn kluarnya mekoneum n miksi,jk klwr stlh anak lhir mrpkn tnda slurn pncrnaan n slurn kmih brfngsi bk.
J. Brt bdn n pnjng bdn
imbng brt bdn saat lhir n panjng bdn, kmdian timbng stiap pg hri sblm mndi.
K.Minum byi
Meskipun ASI blm lncr,byi sbknya sgra diteteskan 30mnit stlh hir, sbgai lthn n rngsng u/ produksi asi.
L. Rooming in
Byi n ibu dirwt dlm stu ruangan.Mnguntungkn krn ksh syg antra ibu n byi trjlin, lagipula ibu akn lbh pndai mrwt anknya jk plng dr RS.
MEMANDIKAN BAYI
Pesiapan Alt : Bak mndi brsi air hngt, sbun mndi, washlap, handuk 2bh, pkaian byi 1 set, bdak byi, sisir byi, tmpt pkaian kotor, baby oil.
Pelaksanaan :
1. Brithu klwrga
2. Siapkan hnduk pngring n pkaian brsih byi.
3. Buka bju byi n tutupi dng hnduk, Waslap bsahi dngn aer hngt, lap dimuka,kpla,telinga,jri2 tngan + sela2 jari (klw lemaknya g ialang ksh baby oil, diketiak,dada,prut punggung,kaki,paha n terakhir genetalia.
4. Pegang byi taruh di bak, siram pelan2, leher, tngan,dll. Bayi dibalik, disiram, di blakang tlinga, leher, ketiak n pantat.
5. Dibalik, angkat keanduk kering.
6. Pusar keringkn(klw pusar kotor, katembat ksh alkohol,trs brshkn sampe pusarnya brsh n kring).
7. Ksih popok.
Perhatian : dlm bkrj hrs cpt,rapi n pnuh prhtian, hndri byi dr kdnginan.
PERTOLONGAN PERSALINAN NORMAL
Persiapn Alt : Srng tngn steril 2 psng, kteter urin 1bh, 1/2 kocher 1bh, duk byi 1bh,duk u/ prslinan 2bh,srung kki 2bh,duk klem 4bh, gunting episiotomi 1bh, pnghsp lndir 1 bh, arteri klem 2bh, gunting tli pusat 1 bh, tali pengikat tali pusat 2bh/pnjepit tali pusat, scukupnya kasa, btadin, katembat,kaps sublimat.
Persiapan lain : Set hecting (nald puder 1bh, pinset cirrurgis 1bh, jrum otot/kulit. Benang catgut, 1 deppers bsar, 1 gunting hecting), lidocain dlm ampul n spuit 5ml, betadin dlm botol, obt uterotonika, mja bgn bwh brisi : pispot, 1 tempat placenta, 3 bengkok.
KALA !
Prsiapan alt : Baki n Alas, timbngan brt bdan n tinggi bdn, tensimeter 1 buah, termometer 1 bh, jam 1 bh, stestoskop 1bh, sentr kcl 1 bh, stetoskop lanec/dopler, meteran, bengkok, srng tngn 2 psng, refleks hammer, prlak n als, kom brisi kps sublimat, set pngmbln secret vagina, set pmrksan Hb, set pmrksaan protein urine, set pmrksaan glukosa urine, formt pngkjian.
Cra Krja :
1. Anamnesia ibu ssuai frmt pngjian.
2. Tmbng brt bdn n tnggi bdn.
3. Prsiapkan ibu u/ tdr diats tmpt tdr.
4. Cci tngan.
5. Ukur TTV (tknan drh, nadi, shu, prnfsn)
6. Prksa rmbut (kbrshn,wrna,pnybrn prtmbn rmbt,mdh rntok/tdk)
7. Prksa lher n kpla :
- Inspksi wjh=adkh cloasma gravidarum,pucat.
- Priksa mta=konjungtiva=merh muda/pct, sclera=ikterik/tdk.
- Hidung=adkh pngluaran sclera brlbh yg mengganggu prnfsn, tnda rdang, polop dll.
- Mulut=prksa mukosa bibir(lmbab,kring,pch2),gusi=mdh brdrh,stomatis, lidah=brsh/kotor, tonsil=trdpt tnda rdng/tdk.
- Tlnga=prksa kbrshn n gangguan pndngrn.
- lher=adkh pmbsrn klnjr thyroid.
8. Pmrksaan Dada
-kji jntng n pru.
- Inspksi payudra=wrna klt pyudra,kesimetrisan,pmbsrn,plbrn areola, puting su2=mnjol/dtar/tenggelam.
- Palpasi pyudra= raba keliing pyudra adkh benjolan, jk ad bnjolan ukur diameter,mdh tdk digrkn,ad rsa nyri atw tdk, tkn aerola mamae=colostrums(+/-).
9. Pmrksaan Abdomen
- Inspksi=kji=pmbsrn uterus(memnjng/mlintng/oblik), pigmentasi kulit=linea nigra,striae.
- Palpasi:
*Leopold 1= mngthui tinggi fndus uteri n bgn janin yg trdpt pd fndus uteri.
*L 2 = untk mngthui bgn janin yg trdpt pd ke2 si2 prt ibu.
*L 3 = untk mngthui bgn janin yg trdpt pd bgn trndh / prut bgn bwh ibu.
*L 4 = Untk mngthui sbrp jauh bgn trndh janin msk pintu ats pngul.
- Askultasi=bg area abdomen mnjd 4 kuadran. dngrkn dnyut jntung janin pd area puctum maksimum. Dnyut jantung janin (DJJ) normal = 120-140x/menit.
10. Pmrksaan Genetalia
- Ubh posi2 klie mnjd litotomi, psng als bokong,dktkn bengkok,pkai srng tngn,brshkn genetalia, kaji vulva=kbrshn, edema,condiloma,nyri tkn.
Klnjr bartolini=pmbngkakan,nyri tkan,pngluaran cairan. Vagina=varises(+/-),kji pngluaran scret=jumlah,wrna,bau,kluhan gatal.
- Jika diprlukan ambil cairan servick untk pmrksaan pnykt menular seksual.
11. Pmrksaan Ekstremitas=kji adnya edema,varises,refleks patela.
12.Lnjtkn pmrksaan Hb,protein urine jk diprlkn pmrksaan pnjang.
13. cuci tngn, informsi hsil pmrksaan n lakukan intervensi kp.
14.Lkukan pendokumentasian.
PEMERIKSAAN FISIK IBU POST PARTUM
Persiapan Alt : Baki n alas,transmiter 1bh,termometer 1bh,jam 1bh,stestokop 1bh,snter kcl,srung tng 2bh,prlak n als,slimut mndi,bengkok,pinset,pispot,botol berisi cairan PK,kom brisi kapas sublimate,kom brisi betadin+kasa,pemblut+set pakaian ibu,format pengkajian.
Cara Krja :
1. Anamnesis kluhan yd drskn ibu.
2. Cci tngn.
3. Ukur TTV(tknan drh,wrna,pnybrn prtmbhn rmbt,mdh rntok/tdk).
5. Pmrksaan kpl n lher :
- Inspksi wjh=pct/tdk.
- Prksa mta=konjungtiva=mrh muda/puct, sclera=ikterik/tdk, tnda rdang, polip,dll.
- Mulut=prksa mukosa bibir(lmbb/krng/pch2),gusi=mdh brdrh,stomatitis,lidah=brsh/ktor,tonsil=trdpt tnda rdang/tdk.
- Tlinga=prksa kbrshn n gangguan pndngrn.
- Leher=adakah pmbsrn klnjr thyroid.
6. Pmrksaan dada
- kji jntung n pru
- Inspksi pyudra=wrna klit pyudra,ksimtrisan,pmbsrn,plbrn areola,puting susu=mnjol/dtar/tngglm.
- Palpasi payudara=rba byu dra keliling adakah pmbndungn asi,tkn aerola mammae=colostrum(+/-)/ASI (+/-).
7. Pmrksaan abdomen
- Ispksi=kji=pmbsrn uterus/blass.
- Palpasi=tinggi fndus uteri.
- Askultasi=bsing usus.
8. Pmrksaan Genetalia n ginjal.
- Ubh posisi klien mnjdi posisi litotomi,psng als bokong,dktkan bngkok,pkai srung tngn,brshkn genetalia. Kji vulva;kbrshn,edema,hematom,integritas kulit,nyri tkan(+/-).
- Perineum=utuh/episiotomi,rupture.
Tnda REEDA
Red;kmrhan ya/tdk.
Edema=bngkak ya/tdk
Echimosis=ya/tdk
Discharge=pngluaran=serum/pus/darah/tdk ada.
Aproximate;bk/tdk
- Pngluaran prevaginam=loki(jmlh,jnis/wrna,konsistensi,bau)
- Kaji BAB/BAK
- Maslh khusus=pnykit mnular seksual.
9. Pmrksaan Ekstrimitas=kji adanya edema,varises,tnda homan's.
10. Lakukan pmrksaan pnujng jk diprlukan(pmrksaan Hb,biakan bktri,dll)
11. Cci tngn,informasikan hsil pmrksaan n lakukan intrvensi kprwtn.
12. Lkukan pendokumentasian.
MEMELIHARA KBRSHN VULVA N PERINEUM
Dlkukn pd wnta nifs n tdk dpt mlkukn ndri.
Tjuan=u/ mcgh trjdny infksi pd luka n vulva vagina.
Prsiapan Alt : kps sublimt dlm kom,pinst/srng tgn,btol cbok brsi lrutn PK,bngkok,slimut mndi,pispot,betadin,softek n clna dlm,prlk n alas.
Cra krja :
1. Klien dbrthu.
2, Siapk alt n lingkngn klien.
3. Psng slimt mndi.
4. Pkain bwh dikeatskn/dbuka.
5. Als bkong n pispot dipsng.
6. Pkai srung tngn/densifektan diblutkn pd tlnjuk n ibu jri tngn kri.Bka vulva dng tngn kri,tngn knan mnyrm vulva dng lrutn PK.
7. Tngn knan pkai srung tngn/dng pinst vulva dbrshkn dr ats kbwh, kps ktor dibuang dlm bngkok n lkukan smpai brsh.
8. Sirm luka pirenium dng lrutn betadin n angkt pispot,
9. Psng softk n krngkn daerh bkong, kmdian pkai clna dlm.
10. Lpskn als bkong,gnti slimut mndi n rpihkn klien.
Prhtikn :
1. Jga prvsi klien.
2. Prhtkn keadaan luka n prdrhn yg klwr dr vgina.
PERAWATAN BAYI BARU LAHIR
Tjuan : Mengidentifikasi keadaan byi,prwtn n resusitasi.
Penatalaksanaan :
A. Mcgh plpasan pnas brlbh :
1. Mngringkn tbh byi dng kain n hnduk yg hngt.
2. Mnggnti hnduk n slimut yg bsh.
3. Letakkan byi dlm lingkungan hngt/dlm plukan ibu.
B. Bbskn Jln Nfas
1. Ekstensikan kpla n lher dng mnggnjl bhu mnggunkn liptn kain.
2. Bla prlu, hisap lndir/cairn pd mulut n hidung byi, shngga jln nfs brsh dr cairn ktubn, mekonium n bhn lainnya.
C. Jka prnfsn blm adekuat dpt dibrkn rangsng taktil pd byi dngn cra :
1. Menepuk/mnyntil tlpak kki.
2. Menggosok punggung byi.
Tindkn yg tdk dianjrkn:
1. Mnpuk bkong = mnybbkn trauma n melukai.
2. Mnkn rongga dada = Fraktur iga.
3. Mnkn Pha keperut = Ruptur hti, limpa n prdrhn.
4. Mendilatasi spingter ani = Robk n ruptur spingter ani.
5. Kompres pnas/dingin = Hipotermia,luka bkr.
6. Meniup oksigen/udra dingin kemuka byi = Hipotermia.
D. Jika byi tdk brnfs (DJB 80-100x/m) brkn nfs bntuan 5x (kec.20x/menit). Evaluasi nilai APGAR, rujuk jika <7.
E. Jka byi tdk brnfs n DJB <80x/m
Brkn nfs 1x, prksa grk nfs dada, jka tdk ad grak nfs mulai resusitasi lkukn 3 siklus (5x kompresi jntung,nfs 1x), prksa kmbli dnyt jntng byi. Lnjtkn resusitasi u/ 15-30 mnit hngga DJB >80.
Jika DJB > 80x/m, tdk brnfs brkn nfs 5x, ulangi hngga byi brnfs.
F. Identifikasi
Psng tnda pd ibu n byi sprti glang brtuliskn nma, tgl n jam lhir, wrna bru ank lki2, wrna pink ank prmpuan, identifikasi lbh tliti keadaadn byi agar tdk trtukar dngn byi lain sblm mninggalkan kmar brslin.
G. Prwtn tali pusat
Prhtkn ikatan tli pust adkh prdrhn, brshkn dng ksa alkohol byr trbuka n kring.
H. Prwtn mta
U/ mcgh infksi mta byi kmskn gonokokus saat mlalui jln lhir. Dbri tetes obt mta sprti nitras argenti 2%.
I. Defekasi n Miksi
Prhtkn kluarnya mekoneum n miksi,jk klwr stlh anak lhir mrpkn tnda slurn pncrnaan n slurn kmih brfngsi bk.
J. Brt bdn n pnjng bdn
imbng brt bdn saat lhir n panjng bdn, kmdian timbng stiap pg hri sblm mndi.
K.Minum byi
Meskipun ASI blm lncr,byi sbknya sgra diteteskan 30mnit stlh hir, sbgai lthn n rngsng u/ produksi asi.
L. Rooming in
Byi n ibu dirwt dlm stu ruangan.Mnguntungkn krn ksh syg antra ibu n byi trjlin, lagipula ibu akn lbh pndai mrwt anknya jk plng dr RS.
MEMANDIKAN BAYI
Pesiapan Alt : Bak mndi brsi air hngt, sbun mndi, washlap, handuk 2bh, pkaian byi 1 set, bdak byi, sisir byi, tmpt pkaian kotor, baby oil.
Pelaksanaan :
1. Brithu klwrga
2. Siapkan hnduk pngring n pkaian brsih byi.
3. Buka bju byi n tutupi dng hnduk, Waslap bsahi dngn aer hngt, lap dimuka,kpla,telinga,jri2 tngan + sela2 jari (klw lemaknya g ialang ksh baby oil, diketiak,dada,prut punggung,kaki,paha n terakhir genetalia.
4. Pegang byi taruh di bak, siram pelan2, leher, tngan,dll. Bayi dibalik, disiram, di blakang tlinga, leher, ketiak n pantat.
5. Dibalik, angkat keanduk kering.
6. Pusar keringkn(klw pusar kotor, katembat ksh alkohol,trs brshkn sampe pusarnya brsh n kring).
7. Ksih popok.
Perhatian : dlm bkrj hrs cpt,rapi n pnuh prhtian, hndri byi dr kdnginan.
PERTOLONGAN PERSALINAN NORMAL
Persiapn Alt : Srng tngn steril 2 psng, kteter urin 1bh, 1/2 kocher 1bh, duk byi 1bh,duk u/ prslinan 2bh,srung kki 2bh,duk klem 4bh, gunting episiotomi 1bh, pnghsp lndir 1 bh, arteri klem 2bh, gunting tli pusat 1 bh, tali pengikat tali pusat 2bh/pnjepit tali pusat, scukupnya kasa, btadin, katembat,kaps sublimat.
Persiapan lain : Set hecting (nald puder 1bh, pinset cirrurgis 1bh, jrum otot/kulit. Benang catgut, 1 deppers bsar, 1 gunting hecting), lidocain dlm ampul n spuit 5ml, betadin dlm botol, obt uterotonika, mja bgn bwh brisi : pispot, 1 tempat placenta, 3 bengkok.
KALA !
PENATALAKSANAAN PERSALINAN KALA I
- Berikan dukungan dan suasana yang menyenangkan bagi parturien
- Berikan informasi mengenai jalannya proses persalinan kepada parturien dan pendampingnya.
- Pengamatan kesehatan janin selama persalinan
- Pada kasus persalinan resiko rendah, pada kala I DJJ diperiksa setiap 30 menit dan pada kala II setiap 15 menit setelah berakhirnya kontraksi uterus ( his ).
- Pada kasus persalinan resiko tinggi, pada kala I DJJ diperiksa dengan frekuensi yang lbih sering (setiap15 menit ) dan pada kala II setiap5 menit.
- Pengamatan kontraksi uterus
- Meskipun dapat ditentukan dengan menggunakan kardiotokografi, namun penilaian kualitas his dapat pula dilakukan secara manual dengan telapak tangan penolong persalinan yang diletakkan diatas abdomen (uterus) parturien.
- Tanda vital ibu
- Suhu tubuh, nadi dan tekanan darah dinilai setiap 4 jam.
- Bila selaput ketuban sudah pecah dan suhu tubuh sekitar 37.50 C(“borderline”) maka pemeriksaan suhu tubuh dilakukan setiap jam.
- Bila ketuban pecah lebih dari 18 jam, berikan antibiotika profilaksis.
- Pemeriksaan VT berikut
- Pada kala I keperluan dalam menilai status servik, stasion dan posisi bagian terendah janin sangat bervariasi.
- Umumnya pemeriksaan dalam (VT) untuk menilai kemajuan persalinan dilakukan tiap 4 jam.
- Indikasi pemeriksaan dalam diluar waktu yang rutin diatas adalah:
- Menentukan fase persalinan.
- Saat ketuban pecah dengan bagian terendah janin masih belum masuk pintu atas panggul.
- Ibu merasa ingin meneran.
- Detik jantung janin mendadak menjadi buruk (< 120 atau > 160 dpm).
- Makanan oral
- Sebaiknya pasien tidak mengkonsumsi makanan padat selama persalinan fase aktif dan kala II. Pengosongan lambung saat persalinan aktif berlangsung sangat lambat.
- Penyerapan obat peroral berlangsung lambat sehingga terdapat bahaya aspirasi saat parturien muntah.
- Pada saat persalinan aktif, pasien masih diperkenankan untuk mengkonsumsi makanan cair.
- Cairan intravena
- Keuntungan pemberian cairan intravena selama inpartu:
- Bilamana pada kala III dibutuhkan pemberian oksitosin profilaksis pada kasus atonia uteri.
- Pemberian cairan glukosa, natrium dan air dengan jumlah 60–120 ml per jam dapat mencegah terjadinya dehidrasi dan asidosis pada ibu.
- Posisi ibu selama persalinan
- Pasien diberikan kebebasan sepenuhnya untuk memilih posisi yang paling nyaman bagi dirinya.
- Berjalan pada saat inpartu tidak selalu merupakan kontraindikasi.
- Analgesia
- Kebutuhan analgesia selama persalinan tergantung atas permintaan pasien.
- Lengkapi partogram
- Keadaan umum parturien ( tekanan darah, nadi, suhu, pernafasan ).
- Pengamatan frekuensi – durasi – intensitas his.
- Pemberian cairan intravena.
- Pemberian obat-obatan.
- Amniotomi
- Bila selaput ketuban masih utuh, meskipun pada persalinan yang diperkirakan normal terdapat kecenderungan kuat pada diri dokter yang bekerja di beberapa pusat kesehatan untuk melakukan amniotomi dengan alasan:
- Persalinan akan berlangsung lebih cepat.
- Deteksi dini keadaan air ketuban yang bercampur mekonium ( yang merupakan indikasi adanya gawat janin ) berlangsung lebih cepat.
- Kesempatan untuk melakukan pemasangan elektrode pada kulit kepala janin dan prosedur pengukuran tekanan intrauterin.
- Namun harus dingat bahwa tindakan amniotomi dini memerlukan observasi yang teramat ketat sehingga tidak layak dilakukan sebagai tindakan rutin.
- Fungsi kandung kemih
- Distensi kandung kemih selama persalinan harus dihindari oleh karena dapat:
- Menghambat penurunan kepala janin
- Menyebabkan hipotonia dan infeksi kandung kemih
- Carley dkk (2002) menemukan bahwa 51 dari 11.322 persalinan pervaginam mengalami komplikasi retensio urinae ( 1 : 200 persalinan ).
- Faktor resiko terjadinya retensio urinae pasca persalinan:
- Persalinan pervaginam operatif
- Pemberian analgesia regional
PENATALAKSANAAN PERSALINAN KALA II
Tujuan penatalaksanaan persalinan kala II :
- Mencegah infeksi traktus genitalis melalui tindakan asepsis dan antisepsis.
- Melahirkan “well born baby”.
- Mencegah agar tidak terjadi kerusakan otot dasar panggul secara berlebihan.
Penentuan kala II :
Ditentukan berdasarkan hasil pemeriksaan vaginal toucher yang acapkali dilakukan atas indikasi :
- Kontraksi uterus sangat kuat dan disertai ibu yang merasa sangat ingin meneran.
- Pecahnya ketuban secara tiba-tiba.
Pada kala II sangat diperlukan kerjasama yang baik antara parturien dengan penolong persalinan.
- Persiapan :
- Persiapan set “pertolongan persalinan” lengkap.
- Meminta pasien untuk mengosongkan kandung kemih bila teraba kandung kemih diatas simfisis pubis.
- Membersihkan perineum, rambut pubis dan paha dengan larutan disinfektan.
- Meletakkan kain bersih dibagian bawah bokong parturien.
- Penolong persalinan mengenakan peralatan untuk pengamanan diri ( sepatu boot, apron, kacamata pelindung dan penutup hidung & mulut).
- Pertolongan persalinan :
- Posisi pasien sebaiknya dalam keadaan datar diatas tempat tidur persalinan.
- Untuk pemaparan yang baik, digunakan penahan regio poplitea yang tidak terlampau renggang dengan kedudukan yang sama tinggi.
- Persalinan kepala:
- Setelah dilatasi servik lengkap, pada setiap his vulva semakin terbuka akibat dorongan kepala dan terjadi “crowning”.
- Anus menjadi teregang dan menonjol. Dinding anterior rektum biasanya menjadi lebih mudah dilihat.
- Bila tidak dilakukan episiotomi, terutama pada nulipara akan terjadi penipisan perineum dan selanjutnya terjadi laserasi perineum secara spontan.
- Episotomi tidak perlu dilakukan secara rutin dan hendaknya dilakukan secara individual atas sepengetahuan dan seijin parturien.
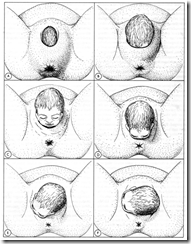
Gambar 6 – 2 : Rangkaian persalinan kepala
- Kepala membuka pintu (crowning)
- Perineum semakin teregang dan semakin tipis
- Kepala anak lahir dengan gerakan ekstensi
- Kepala anak jatuh didepan anus
- Putaran restitusi
- Putar paksi luar
Episiotomi terutama dari jenis episiotomi medianamudah menyebabkan terjadinya ruptura perinei totalis (mengenai rektum) ; sebaliknya bila tidak dilakukan episiotomi dapat menyebabkan robekan didaerah depan yang mengenai urethrae.
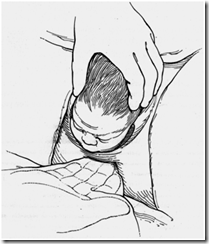
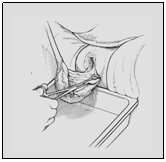
Manuver Ritgen :
Gambar 3 Maneuver RITGEN
Tujuan maneuver Ritgen :
- Membantu pengendalian persalinan kepala janin
- Membantu defleksi (ekstensi) kepala
- Diameter kepala janin yang melewati perineum adalah diameter yang paling kecil sehingga dapat
- Mencegah terjadinya cedera perineum yang
Saat kepala janin meregang vulva dan perineum(“crowning”) dengan diameter 5 cm, dengan dialasi oleh kain basah tangan kanan penolong melakukan dorongan pada perineum dekat dengan dagu janin kearah depan atas. Tangan kiri melakukan tekanan ringan pada daerah oksiput. Maneuver ini dilakukan untuk mengatur defleksi kepala agar tidak terjadi cedera berlebihan pada perineum.
Gambar 4 Persalinan kepala, mulut terlihat didepan perineum
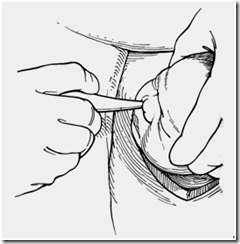
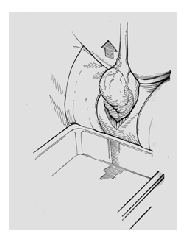
Persalinan bahu:
Setelah lahir, kepala janin terkulai keposterior sehingga muka janin mendekat pada anus ibu. Selanjutnya oksiput berputar (putaran restitusi) yang menunjukkan bahwa diameter bis-acromial (diameter tranversal thorax) berada pada posisi anteroposterior Pintu Atas Panggul (gambar 2d) dan pada saat itu muka dan hidung anak hendaknya dibersihkan (gambar 5)
Gambar 5 Segera setelah dilahirkan, mulut dan hidung anak dibersihkan
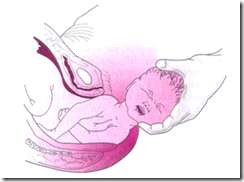
Seringkali, sesaat setelah putar paksi luar, bahu terlihat di vulva dan lahir secara spontan. Bila tidak, perlu dlakukan ekstraksi dengan jalan melakukan cekapan pada kepala anak dan dilakukan traksi curam kebawah untuk melahirkan bahu depan dibawah arcus pubis. (gambar 6)
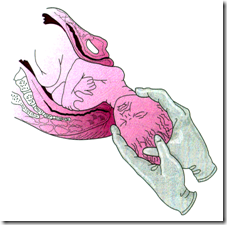 | |||
Gambar 6 Persalinan bahu depan Gambar 7 Persalinan bahu belakang | |||
Untuk mencegah terjadinya distosia bahu, sejumlah ahli obstetri menyarankan agar terlebih dulu melahirkan bahu depan sebelum melakukan pembersihan hidung dan mulut janin atau memeriksa adanya lilitan talipusat ( gambar 8)
Gambar 8 Memeriksa adanya lilitan talipusat
Persalinan sisa tubuh janin biasanya akan mengikuti persalinan bahu tanpa kesulitan, bila agak sedikit lama maka persalinan sisa tubuh janin tersebut dapat dilakukan dengan traksi kepala sesuai dengan aksis tubuh janin dan disertai dengan tekanan ringan pada fundus uteri.
Jangan melakukan kaitan pada ketiak janin untuk menghindari terjadinya cedera saraf ekstrimitas atas
5. Membersihkan nasopharynx:
Perlu dilakukan tindakan pembersihan muka , hidung dan mulut anak setelah dada lahir dan anak mulai mengadakan inspirasi, seperti yang terlihat pada gambar 5 untuk memperkecil kemungkinan terjadinya aspirasi cairan amnion, bahan tertentu didalam cairan amnion serta darah.
6. Lilitan talipusat
Setelah bahu depan lahir, dilakukan pemeriksaan adanya lilitan talipusat dileher anak dengan menggunakan jari telunjuk seperti terlihat pada gambar 8
Lilitan talipusat terjadi pada 25% persalinan dan bukan merupakan keadaan yang berbahaya.
Bila terdapat lilitan talipusat, maka lilitan tersebut dapat dikendorkanmelewati bagian atas kepala dan bila lilitan terlampau erat atau berganda maka dapat dilakukan pemotongan talipusat terlebih dulu setelah dilakukan pemasangan dua buah klem penjepit talipusat.
7. Menjepit talipusat:
Klem penjepit talipusat dipasang 4–5 cm didepan abdomen anak dan penjepit talipusat (plastik) dipasang dengan jarak 2–3 cm dari klem penjepit. Pemotongan dilakukan diantara klem dan penjepit talipusat.
Saat pemasangan penjepit talipusat:
Bila setelah persalinan, neonatus diletakkan pada ketinggian dibawah introitus vaginae selama 3 menit dan sirkulasi uteroplasenta tidak segera dihentikan dengan memasang penjepit talipusat, maka akan terdapat pengaliran darah sebanyak 80 ml dari plasenta ke tubuh neonatus dan hal tersebut dapat mencegah defisiensi zat besi pada masa neonatus.
Pemasangan penjepit talipusat sebaiknya dilakukan segera setelah pembersihan jalan nafas yang biasanya berlangsung sekitar 30 detik dan sebaiknya neonatus tidak ditempatkan lebih tinggi dari introitus vaginae atau abdomen (saat sectio caesar )
PENATALAKSANAAN PERSALINAN KALA III
Persalinan Kala III adalah periode setelah lahirnya anak sampai plasenta lahir.
Segera setelah anak lahir dilakukan penilaian atas ukuran besar dan konsistensi uterus dan ditentukan apakah ini aalah persalinan pada kehamilan tunggal atau kembar.
Bila kontraksi uterus berlangsung dengan baik dan tidak terdapat perdarahan maka dapat dilakukan pengamatan atas lancarnya proses persalinan kala III.
Penatalaksanaan kala III FISIOLOGIK :
Tanda-tanda lepasnya plasenta:
- Uterus menjadi semakin bundar dan menjadi keras.
- Pengeluaran darah secara mendadak.
- Fundus uteri naik oleh karena plasenta yang lepas berjalan kebawah kedalam segmen bawah uterus.
- Talipusat di depan menjadi semakin panjang yang menunjukkan bahwa plasenta sudah turun.
Tanda-tanda diatas kadang-kadang dapat terjadi dalam waktu sekitar 1 menit setelah anak lahir dan umumnya berlangsung dalam waktu 5 menit.
Bila plasenta sudah lepas, harus ditentukan apakah terdapat kontraksi uterus yang baik. Parturien diminta untuk meneran dan kekuatan tekanan intrabdominal tersebut biasanya sudah cukup untuk melahirkan plasenta.
Bila dengan cara diatas plasenta belum dapat dilahirkan, maka pada saat terdapat kontraksi uterus dilakukan tekanan ringan pada fundus uteri dan talipusat sedikit ditarik keluar untuk mengeluarkan plasenta (gambar 9)
Gambar 9. Ekspresi plasenta. Perhatikan bahwa tangan tidak melakukan tekanan pada fundus uteri. Tangan kiri melakukan elevasi uterus (seperti tanda panah) dengan tangan kanan mempertahankan posisi tangan )
Tehnik melahirkan plasenta :
- Tangan kiri melakukan elevasi uterus (seperti tanda panah) dengan tangan kanan mempertahankan posisi talipusat.
- Parturien dapat diminta untuk membantu lahirnya plasenta dengan meneran.
- Setelah plasenta sampai di perineum, angkat keluar plasenta dengan menarik talipusat keatas.
- Plasenta dilahirkan dengan gerakan “memelintir” plasenta sampai selaput ketuban agar selaput ketuban tidak robek dan lahir secara lengkap oleh karena sisa selaput ketuban dalam uterus dapat menyebabkan terjadinya perdarahan pasca persalinan.
Gambar 10 Melahirkan plasenta
Kiri: Plasenta dilahirkan dengan mengkat talipusat
Kanan : selaput ketuban jangan sampai tersisa dengan menarik selaput ketuban menggunakan cunam
Penatalaksanaan kala III AKTIF :
Penatalaksanaan aktif kala III ( pengeluaran plasenta secara aktif ) dapat menurunkan angka kejadian perdarahan pasca persalinan.
Penatalaksanaan aktif kala III terdiri dari :
- Pemberian oksitosin segera setelah anak lahir
- Tarikan pada talipusat secara terkendali
Tehnik :
- Setelah anak lahir, ditentukan apakah tidak terdapat kemungkinan adanya janin kembar.
- Bila ini adalah persalinan janin tunggal, segera berikan oksitosin 10 U i.m (atau methergin 0.2 mg i.m bila tidak ada kontra indikasi)
- Regangkan talipusat secara terkendali (“controlled cord traction”):
- Telapak tangan kanan diletakkan diatas simfisis pubis. Bila sudah terdapat kontraksi, lakukan dorongan bagian bawah uterus kearah dorsokranial (gambar 11 )
Gambar 11. Melakukan dorongan uterus kearah dorsokranial sambil melakukan traksi talipusat terkendali
- Tangan kiri memegang klem talipusat , 5–6 cm didepan vulva.
- Pertahankan traksi ringan pada talipusat dan tunggu adanya kontraksi uterus yang kuat.
- Setelah kontraksi uterus terjadi, lakukan tarikan terkendali pada talipusat sambil melakukan gerakan mendorong bagian bawah uterus kearah dorsokranial.
- Penarikan talipusat hanya boleh dilakukan saat uterus kontraksi.
- Ulangi gerakan-gerakan diatas sampai plasenta terlepas.
- Setelah merasa bahwa plasenta sudah lepas, keluarkan plasenta dengan kedua tangan dan lahirkan dengan gerak memelintir.
- Setelah plasenta lahir, lakukan masase fundus uteri agar terjadi kontraksi dan sisa darah dalam rongga uterus dapat dikeluarkan.
- Jika tidak terjadi kontraksi uterus yang kuat (atonia uteri) dan atau terjadi perdarahan hebat segera setelah plasenta lahir, lakukan kompresi bimanual.
- Jika atonia uteri tidak teratasi dalam waktu 1 – 2 menit, ikuti protokol penatalaksanaan perdarahan pasca persalinan.
- Jika plasenta belum lahir dalam waktu 15 menit, berikan injeksi oksitosin kedua dan ulangi gerakan-gerakan diatas.
- Jika plasenta belum lahir dalam waktu 30 menit:
- Periksa kandung kemih, bila penuh lakukan kateterisasi.
- Periksa adanya tanda-tanda pelepasan plasenta.
- Berikan injeksi oksitosin ketiga.
PERHATIAN : Jika uterus bergerak kebawah waktu saudara menarik talipusat, HENTIKAN !! Plasenta mungkin belum lepas dari insersinya dan kemungkinan dapat menyebabkan terjadinya inversio uteri.
Jika ibu merasa nyeri atau jika uterus tidak mengalami kontraksi (lembek) , HENTIKAN USAHA MENARIK TALIPUSAT
Siapkan rujukan bila tidak ada tanda-tanda lepasnya plasenta.
PENATALAKSANAAN PERSALINAN KALA IV
2 jam pertama pasca persalinan merupakan waktu kritis bagi ibu dan neonatus. Keduanya baru saja mengalami perubahan fisik luar biasa dimana ibu baru melahirkan bayi dari dalam perutnya dan neonatus sedang menyesuaikan kehidupan dirinya dengan dunia luar.
Petugas medis harus tinggal bersama ibu dan neonatus untuk memastikan bahwa keduanya berada dalam kondisi stabil dan dapat mengambil tindakan yang tepat dan cepat untuk mengadakan stabilisasi.
Langkah-langkah penatalaksanaan persalinan kala IV:
- Periksa fundus uteri tiap 15 menit pada jam pertama dan setiap 30 menit pada jam kedua.
- Periksa tekanan darah – nadi – kandung kemih dan perdarahan setiap 15 menit pada jam pertama dan 30 menit pada jam kedua.
- Anjurkan ibu untuk minum dan tawarkan makanan yang dia inginkan.
- Bersihkan perineum dan kenakan pakaian ibu yang bersih dan kering.
- Biarkan ibu beristirahat.
- Biarkan ibu berada didekat neonatus.
- Berikan kesempatan agar ibu mulai memberikan ASI, hal ini juga dapat membantu kontraksi uterus .
- Bila ingin, ibu diperkenankan untuk ke kamar mandi untuk buang air kecil. Pastikan bahwa ibu sudah dapat buang air kecil dalam waktu 3 jam pasca persalinan.
- Berikan petunjuk kepada ibu atau anggauta keluarga mengenai:
- Cara mengamati kontraksi uterus.
- Tanda-tanda bahaya bagi ibu dan neonatus.
Ibu yang baru bersalin sebaiknya berada di kamar bersalin selama 2 jam dan sebelum dipindahkan ke ruang nifas petugas medis harus yakin bahwa:
- Keadaan umum ibu baik.
- Kontraksi uterus baik dan tidak terdapat perdarahan.
- Cedera perineum sudah diperbaiki.
- Pasien tidak mengeluh nyeri.
- Kandung kemih kosong.